BÁO CÁO NHẬN 1 TRƯỜNG HỢP THOÁT VỊ ĐĨA ĐỆM CỘT SỐNG THẮT LƯNG XUYÊN MÀNG CỨNG
Nguyễn Văn Thạch, Nguyễn Hoàng Long, Vũ Văn Cường, Trần Quốc Khánh, Trần Trung Kiên Khoa Phẫu Thuật Cột Sống – Bệnh viện HN Việt Đức
TÓM TẮT
Thoát vị đĩa đệm xuyên màng cứng (TVDDXMC) là bệnh lý hiếm gặp. Cho đến nay cơ chế sinh bệnh học của TVDDXMC vẫn chưa được biết chắc chắn. Sự dính của thành sau màng cứng vào dây chằng dọc sau (DCDS) có thể là yếu tố thuận lợi. Việc chẩn đoán TVDDXMC trước mổ khó và sự nghi ngờ trước phẫu thuật hiếm khi nghĩ đến. Phẫu thuật là cần thiết bởi vì tiên lượng hồi phục thần kinh liên quan chặt chẽ với những triệu chứng chèn ép thần kinh trước phẫu thuật. Mặc dù những triệu chứng liệt thần kinh trước phẫu thuật thường là nặng, nhưng tiên lượng sau phẫu thuật là khá tốt.
ĐẶT VẤN ĐỀ
Thoát vị đĩa đệm xuyên màng cứng (TVDDXMC), một trong những biến chứng nghiêm trọng của thoát vị đĩa đệm và rất ít gặp trong lâm sàng điều trị TVDD thắt lưng. Tỷ lệ TVDDXMC được báo cáo là 0,04-0,33% những TVDD. Chẩn đoán trước phẫu thuật của tình trạng này thì vẫn khó khăn và dễ bỏ sót. Chính vì vậy, chúng tôi báo cáo 1 trường hợp TVDDXMC L3/4 đã được phẫu thuật tại khoa phẫu thuật cột sống bệnh viện HN Việt Đức, để điểm lại y văn và cùng bàn luận về cơ chế bệnh sinh, các phương pháp để chẩn đoán xác định và phương pháp điều trị đối với thể thoát vị đặc biệt này.
TRƯỜNG HỢP BỆNH
Bệnh nhân (BN) nam, 34 tuổi. BN có tiền sử mổ TVDD thắt lưng cách 10 năm. Sau mổ BN không đau chân, thỉnh thoảng đau lưng khi thay đổi thời tiết. Cách vào viện 10 ngày, BN xuất hiện đau lưng lan chân trái đột ngột và tăng dần. Khi đến với chúng tôi BN có liệt cổ bàn chân (vận động cổ-bàn chân trái: 0/5 điểm), tê bì dọc rễ L4,L5 và S1, BN có rối loạn trong vấn đề đại tiểu tiện.
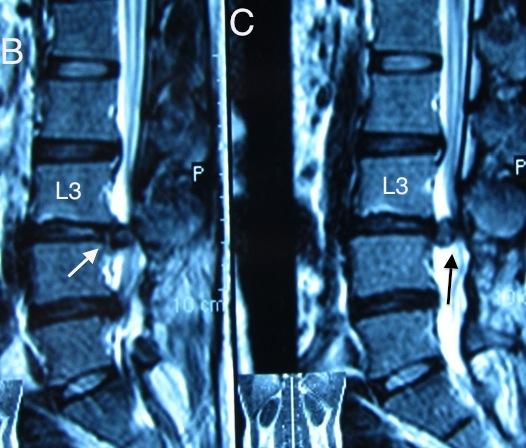
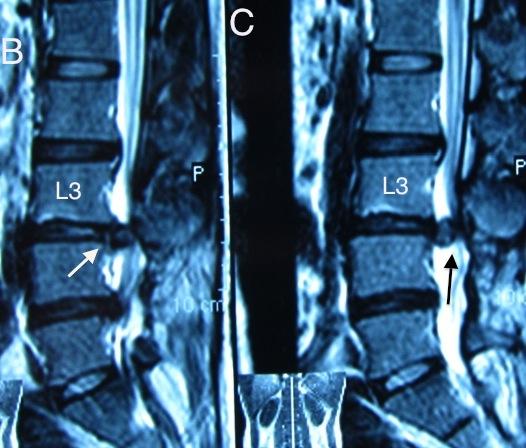
Trên phim cộng hưởng từ (CHT) không tiêm thuốc đối quang từ thấy có một khối nằm trong màng cứng đường kính khoảng 2,5 cm, khối này tròn đều, đồng tín hiệu với đĩa đệm và khối có tín hiệu đồng nhất. Ngoài ra chúng tôi thấy khối này có chân liên tiếp với đĩa đệm L3/4. Trên phim CHT có sự gián đoạn đột ngột của DCDS. Trên phim CHT lát cắt ngang, khối này chiếm gần hết ống sống. Không rõ dấu hiệu “mỏ chim” trên phim.
|
|
|
Hình 1: A. Trên hình ảnh cắt ngang, khối này chiếm hết ống sống ngang mức; B. Khối trong ống sống có chân liền với đĩa đệm L3/4 và sự mất liên tục của màng cứng phía trước (mũi tên trắng); C. Hình ảnh khối thoát vị trong màng cứng (mũi tên đen)
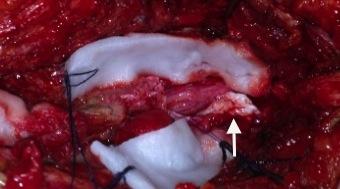
BN đã được tiến hành phẫu thuật mở cung sau L3, kiểm tra đĩa đệm L3/4 và sau đó mở màng cứng kiểm tra. Thấy có mảnh đĩa đệm thoát vị nằm trong màng cứng, các rễ TK viêm dính thành khối, chúng tôi tiến hành lấy khối thoát vị, bơm rửa và khâu phục hồi màng cứng.
|
|
|
Hình 2: Thoát vị đĩa đệm trong màng cứng (mũi tên trắng)
BÀN LUẬN
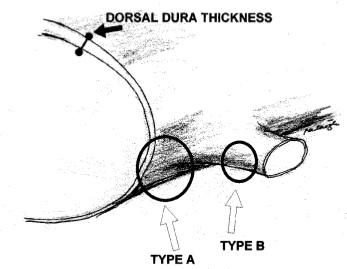
TVDDXMC lần đầu tiên được Dandy báo cáo vào năm 1942. Từ đó cho đến nay loại TVDD này đã được báo cáo nhiều trong các bài báo nghiên cứu trên thế giới cho thấy đây là tổn thương hiếm gặp với chỉ 151 trường hợp, chúng chiếm khoảng 0,04-0,33% trong tất cả các TVDD. Trong đó khoảng 3% xảy ra ở vùng cột sống cổ, 5% ở cột sống ngực và 92% ở cột sống thắt lưng. Tuổi trung bình khởi phát TVDDXMC khoảng từ 50 đến 60 tuổi. Những dấu hiệu lâm sàng có thể là hội chứng đuôi ngựa hoặc hội chứng rễ thần kinh. Bệnh sử gồm đau lưng mạn tính, đau kiểu rễ cấp tính và liệt tiến triển. Những triệu chứng thường nặng của hội chứng đuôi ngựa gặp ở hai phần ba các bệnh nhân. Khoảng thời gian của các triệu chứng mạn tính làm chúng ta nghĩ tới thuyết về sự di trú xuyên qua màng cứng có thể chỉ đơn giản là một giai đoạn trung gian trong quá trình di trú hoàn toàn qua màng cứng của mảnh đĩa đệm bị thoát vị và sự hình thành mô hạt xung quanh miếng đĩa đệm. Mut và CS đã nêu ra một phân loại cho các thoát vị đĩa đệm xuyên màng cứng. Loại A: TVDD vào trong túi màng cứng. Loại B: TVDD vào trong vỏ bao màng cứng ở vị trí vùng trước hạch của rễ thần kinh.
|
|
|
Hình 3: Phân loại TVDDXMC |
Vị trí thường thấy TVDDXMC ở CSTL là L4-L5 (55%), tiếp theo là L3-L4 (16%), L5S1 (10%), rồi đến L2-L3, và L1-L2. Trong y văn, vị trí của TVDDXMC được báo cáo là tại các vị trí gian đĩa và bên trên hoặc bên dưới các mức có quan hệ với chân của đĩa. Miếng đĩa đệm tại mức giữa của thân ĐS là hiếm gặp.
Mặc dù vậy, bệnh học và sinh lý học của TVDDXMC vẫn chưa được hiểu biết rõ ràng. Tuy nhiên, có thể có một sự bất thường từ ban đầu hoặc trước đó dẫn đến sự hình thành tổn thương mà một vài thuyết đã được đề xuất: (1) sự dính giữa DCDS và màng tủy thành trước, có thể là do quá trình viêm tại chỗ như là hậu quả của sự kích thích từ chấn thương, phẫu thuật hoặc TVDD từ trước; (2) sự hợp nhất bẩm sinh giữa DCDS và màng cứng; (3) về giải phẫu DCDS và màng cứng phía trước thường đính kèm lỏng lẻo với nhau và sự xuyên qua màng cứng xảy ra sau một lực đột ngột và ở vị trí ống sống hẹp. Blikra nhận thấy có mối quan hệ giữa màng cứng phía trước và dây chằng dọc sau (DCDS) trong việc tạo nên sự dính dày đặc ở CSTL. Tác giả kết luận rằng do sự viêm dính giữa những cấu trúc này có thể là yếu tố cơ bản trong bệnh học của TVDDXMC. Những nghiên cứu khác trên xác đã chứng minh rằng tồn tại sự hiện diện của các dây chằng đính màng cứng và các rễ TK tại chỗ thoát ra của chúng từ bao màng cứng chính tới DCDS và đầu xa màng xương thân đốt sống tới đĩa đệm. Sự viêm mạn tính ở vị trí TVDD có thể gây dính và làm mỏng màng cứng, thậm chí làm mất liên tục của màng cứng vì thế gây TVDD vào trong túi màng cứng. TVDD qua màng cứng phía trước và phía sau đều đã được thấy, nhưng do màng cứng phía trước sát ngay phía sau đĩa đệm và do màng cứng phía sau thường dày hơn màng cứng phía trước nên đa phần loại TVDD này thường xuyên thủng qua màng cứng phía trước. TVDDXMC có thể gây rách màng cứng phía sau phụ thuộc vào kích thước của nhân nhày. BN của chúng tôi đã từng mổ 1 lần, nên có thể có sự viêm dính của màng cứng với DCDS từ lần mổ trước. Sự viêm dính này làm cho dây chằng dọc sau và màng cứng dính chặt với nhau ngang vị trí L3/4 và cả phía dưới, quá trình viêm kéo dài nhiều năm làm mỏng dần phức hợp dây chằng dọc sau và màng cứng. Khi đĩa đệm bị thoát vị thì mảnh thoát vị di chuyển thẳng vào trong màng cứng và gây ra các triệu chứng đuôi ngựa của bệnh nhân.
Có nhiều phương pháp chẩn đoán hình ảnh khác nhau như CHT, CLVT, và chụp bao rễ thần kinh cản quang (BRTKCQ) có thể được sử dụng để chẩn đoán TVDD, nhưng chúng không có nhiều giá trị trong chẩn đoán TVDDXMC. Chụp BRTKCQ có thể thấy hình ảnh cắt cụt do một khối trong màng cứng, nhưng những hình ảnh của TVDDXMC trong chụp BRTKCQ không đặc hiệu. Hình ảnh CLVT cho thấy có TVDD phía sau chèn ép vào trong ống sống, nhưng TVDD ở trong màng cứng là khó để nhận biết. Trong CHT bình thường (không có đối quang từ) khó phân biệt TVDD CSTL với các bệnh lý khác. Chụp CHT có tiêm thuốc thì hữu ích trong việc phân biệt TVDD với một sự nhiễm trùng của đĩa đệm hoặc u. Những đĩa đệm thoát vị này có tổn thương với hình ảnh đồng tín hiệu và đồng nhất ở những hình ảnh trên T1W và T2W. Hida và CS đã nhấn mạnh sự hữu ích của CHT có tiêm thuốc đối quang từ trong việc chẩn đoán xác định trước mổ bằng cách thấy một khối giống “mỏ chim” với sự bắt thuốc vòng nhẫn ở vị trí ngang mức đĩa đệm mà tại vị trí đó thấy sự mất liên tục đột ngột của DCDS. Hidalgo-OVejero thì nhấn mạnh rằng mối liên quan giữa bóng khí trong ống sống với TVDDXMC, theo tác giả khi thấy giấu hiệu bóng khí trong ống sống thì cần phải nghĩ tới TVDDXMC. Họ giải thích rằng sự tăng tín hiệu như là kết quả của mô hạt thâm nhiễm vào xung quanh mảnh đĩa đệm bị thoát vị khi sự dính và phản ứng viêm tiến triển trong một thời gian dài. Tuy nhiên, những trường hợp TVDD cấp tính không thể thấy sự bắt thuốc kiểu vòng nhẫn bởi vì mô hạt vẫn chưa phát triển. Trong phim CHT lát cắt ngang, hình ảnh TVDD có dạng một giọt nước có thể được thấy với một cái cuống gắn giữa đĩa đệm và mảnh đĩa đệm thoát vị trong màng cứng. Tuy nhiên, BN của chúng tôi chỉ chụp CHT không có đối quang từ, vì phim được chụp ở bệnh viện khác rồi BN đến với chúng tôi. Trên phim CHT chúng tôi thấy có một tổn thương trong màng cứng ở ngang mức L3/4, tổn thương này có tín hiệu đồng nhất và đồng tín hiệu với đĩa đệm trên T1W và T2W, trong đó tổn thương trong ống sống có cuống liền với đĩa đệm L3/4. Trên phim CHT lát cắt thẳng đứng, chúng tôi thấy có sự gián đoạn của DCDS và màng cứng phía trước. Trước mổ, chúng tôi nghĩ tổn thương này có thể là một tổn thương dạng u trong màng cứng và ngoài tủy, trong đó hai loại u hay gặp nhất là u rễ thần kinh (neurinoma) và u màng não tủy (meningioma). Hai loại u này thường bắt thuốc đồng tín hiệu và phân biệt với TVDDXMC là không có dạng bắt thuốc hình vòng nhẫn.
Điều trị TVDDXMC là lấy bỏ khối TV và khâu lại chỗ màng cứng khuyết. Trong hầu hết các báo cáo, chỗ rách của màng cứng phía trước đã đóng từ trước. Han và CS sử dụng miếng vá màng cứng cho những chỗ khuyết của màng cứng phía trước. Singh và CS sử dụng cân cơ thắt lưng để tạo hình và đóng chỗ rách màng cứng phía trước. Trong một số trường hợp, vít qua cuống có thể được sử dụng và hàn xương sau bên hoặc liên thân đốt nên thực hiện nếu việc giải ép cắt cung sau rộng rãi hoặc phải cắt diện khớp. Đối với BN của chúng tôi, chúng tôi tiến hành mở cung sau, kiểm tra đĩa đệm phía ngoài màng tủy. Sau khi kiểm tra không thấy chèn ép của TVDD từ phía ngoài màng tủy, chúng tôi quyết định mở màng cứng kiểm tra và lấy mảnh đĩa đệm thoát vị. Theo chúng tôi thì không cần khâu lại chỗ màng cứng bị rách ở phía trước do sự dính chặt của màng cứng này với các tổ chức như đĩa đệm và DCDS ở phía trước, nên không có hiện tượng dò dịch não tủy sau mổ.
Chúng tôi cho rằng khi một BN có TVDD kèm với hội chứng chùm đuôi ngựa, triệu chứng xuất hiện đột ngột, có thể trên một BN đã từng PT vùng đó và trên phim CHT nghi ngờ u trong ống sống và sự mất liên tục của DCDS thì cần phải nghĩ đến TVDDXMC. Qua báo cáo này chúng tôi muốn nhắc lại một tổn thương hiếm gặp trong thực hành lâm sàng điều trị TVDD và đối với các phẫu thuật viên cần nghĩ đến tổn thương này để có sự can thiệp càng sớm càng tốt, đặc biệt trong trường hợp bệnh nhân có hội chứng đuôi ngựa. Ngoài ra chúng ta tránh bỏ sót tổn thương trong mổ, bằng cách sờ màng cứng trong mổ đối với những trường hợp nghi ngờ u.
TÀI LIỆU THAM KHẢO
-
Bakar, B., M. M. Sumer, et al. (2009). “An extreme lateral lumbar disc herniation mimicking L4 schwannoma.” Acta Neurol Belg 109(2): 155-158.
-
Hidalgo-Ovejero, A. M., S. Garcia-Mata, et al. (2004). “Intradural disc herniation and epidural gas: something more than a casual association?” Spine (Phila Pa 1976) 29(20): E463-467.
-
Kataoka, O., Y. Nishibayashi, et al. (1989). “Intradural lumbar disc herniation. Report of three cases with a review of the literature.” Spine (Phila Pa 1976) 14(5): 529-533.
-
Liu, C. C., C. T. Huang, et al. (2011). “Intradural disc herniation at L5 level mimicking an intradural spinal tumor.” Eur Spine J 20 Suppl 2: S326-329.
-
Mailleux, R., C. Redant, et al. (2006). “MR diagnosis of transdural disc herniation causing cauda equine syndrome.” JBR-BTR 89(6): 303-305.
-
Mut, M., M. Berker, et al. (2001). “Intraradicular disc herniations in the lumbar spine and a new classification of intradural disc herniations.” Spinal Cord 39(10): 545-548.
-
Sakai, T., T. Tsuji, et al. (2007). “Spontaneous resorption in recurrent intradural lumbar disc herniation. Case report.” J Neurosurg Spine 6(6): 574-578.
-
Sasaji, T., K. Horaguchi, et al. (2012). “The specific sagittal magnetic resonance imaging of intradural extra-arachnoid lumbar disc herniation.” Case Rep Med 2012: 383451.
-
Singh, P. K., S. Shrivastava, et al. (2012). “Dorsal herniation of cauda equina due to sequestrated intradural disc.” Asian Spine J 6(2): 145-147.
-
Trần Quang Hiển, Hồ Hữu Dũng, Võ Văn Thành (2003). “Nhân một trường hợp thoát vị đĩa đệm vành thớ thắt lưng.” Tạp chí y học TP Hồ Chí Minh 7(1).